幼儿急疹和麻疹的区别
幼儿急疹和麻疹是婴幼儿时期常见的两种出疹性疾病,由于症状相似,家长容易混淆,但两者在病因、症状、治疗及预后上存在显著差异,准确区分有助于及时采取正确的护理措施,避免不必要的恐慌,以下从多个维度对比分析,并附最新权威数据供参考。
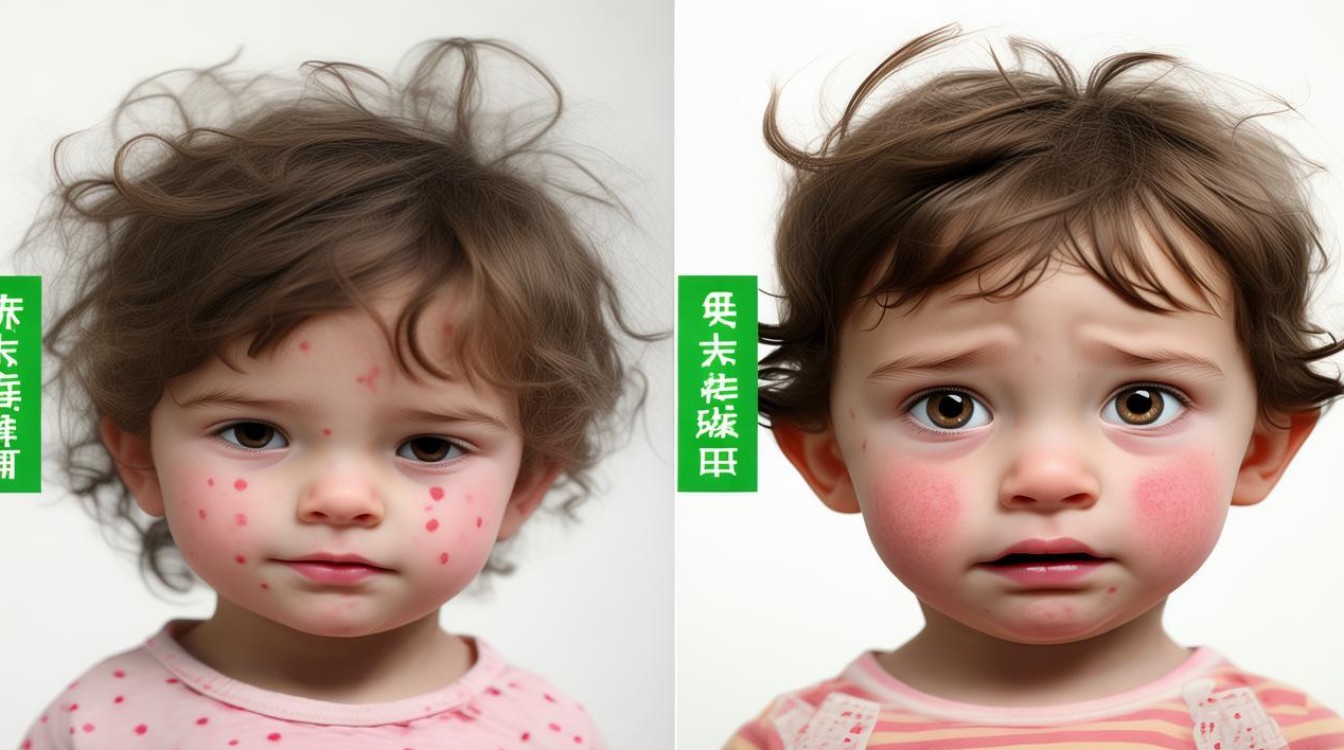
病因与病原体差异
幼儿急疹(玫瑰疹)
- 病原体:人类疱疹病毒6型(HHV-6)或7型(HHV-7)。
- 传播途径:主要通过唾液传播,潜伏期约5~15天。
- 易感人群:6个月至2岁婴幼儿,90%病例发生在1岁前(数据来源:美国儿科学会,2023)。
麻疹
- 病原体:麻疹病毒(属副黏液病毒科)。
- 传播途径:空气飞沫传播,传染性极强,潜伏期7~14天。
- 易感人群:未接种疫苗的儿童,全球每年约13.6万死亡病例(世界卫生组织,2024年报告)。
症状对比与鉴别要点
发热特点
| 特征 | 幼儿急疹 | 麻疹 |
|---|---|---|
| 发热持续时间 | 3~5天,骤升骤降 | 持续4~7天,阶梯式上升 |
| 最高体温 | 常达39~40℃ | 可超过40℃ |
| 发热与出疹关系 | 热退疹出 | 发热第3~4天出疹 |
皮疹特征
- 幼儿急疹:玫瑰色斑丘疹,直径2~5mm,压之褪色,先发于躯干后蔓延至四肢,无脱屑。
- 麻疹:红色斑丘疹,可融合成片,出疹顺序为耳后→面部→躯干→四肢,消退后遗留褐色色素沉着。
伴随症状
- 幼儿急疹:多数患儿精神良好,可能伴轻微腹泻或咽充血。
- 麻疹:高热期间出现咳嗽、结膜炎、柯氏斑(颊黏膜白色斑点),病情较重。
最新流行病学数据
根据中国疾控中心2024年1月发布的《全国传染病疫情概况》:
- 幼儿急疹:全年散发,无季节性高峰,占儿科门诊发热病例的12%~20%。
- 麻疹:2023年全国报告病例数较2022年下降37%,但部分地区仍有聚集性疫情,未接种疫苗儿童感染风险高。
全球疫苗接种覆盖率对比(WHO 2023年数据)
| 疫苗 | 全球覆盖率 | 中国覆盖率 |
|--------------------|-----------|-----------|
| 麻疹疫苗(MCV1) | 83% | 99% |
| 麻疹疫苗(MCV2) | 71% | 95% |
治疗与护理建议
幼儿急疹
- 治疗原则:自限性疾病,无需抗病毒药物。
- 护理重点:
- 物理降温(温水擦浴)避免捂热。
- 补充水分,选择易消化食物。
麻疹
- 治疗原则:无特效药,需对症支持治疗。
- 护理重点:
- 严格隔离至出疹后5天。
- 维生素A补充(可降低并发症风险,推荐剂量:6~12月龄10万IU,1岁以上20万IU)。
预防措施差异
-
幼儿急疹:
- 暂无疫苗,注意婴幼儿用品消毒。
- 避免与呼吸道感染者密切接触。
-
麻疹:
- 接种麻疹-风疹-腮腺炎联合疫苗(MMR):
- 第一剂:8月龄(中国标准)。
- 第二剂:18~24月龄。
- 接种麻疹-风疹-腮腺炎联合疫苗(MMR):
特殊提示:2023年欧洲麻疹病例激增300%,未完成疫苗接种的旅行者需警惕(欧洲CDC数据)。
家长常见误区澄清
- “出疹必须用抗生素”:两者均为病毒感染,滥用抗生素无效。
- “退烧后即可解除隔离”:麻疹患儿需隔离至皮疹消退,避免传播。
若患儿出现以下情况需立即就医:
- 高热惊厥或持续嗜睡(幼儿急疹)。
- 呼吸急促、声音嘶哑(警惕麻疹喉炎)。
科学区分这两种疾病,既能减少过度医疗,又能及时识别重症风险,随着疫苗普及,麻疹发病率已大幅下降,但全球范围内仍需关注免疫空白区域。


